Общие сведения
Заболевания почек и мочевыводящих путей многообразны, но в основном делятся на местные (туберкулез, рак, почечнокаменная болезнь, пиелонефриты) и общие (нефриты, нефрозы).
Наряду с симптомами, характерными лишь для какого-то одного заболевания, существуют симптомы, специфические для ряда заболеваний органов мочеотделения.
При расспросе больного обращают внимание на боли в поясничной области (воспалительные процессы, камни, злокачественные новообразования и др.). Боли бывают острыми (приступ почечной колики) или ноющими, постоянными (хронический воспалительный процесс). Больной может жаловаться на учащенное мочеиспускание, боли при мочеиспускании, появление в моче примесей, например крови (гематурия), что характерно для нефрита.
При обследовании больного можно установить отеки, одутловатость лица, бледность.
Как уже говорилось выше, в моче могут быть патологические примеси.
 Кроме гематурии, бывает пиурия (появление гноя в моче), альбуминурия (белок в моче). Последний симптом определяют лабораторным методом при исследовании мочи.
Кроме гематурии, бывает пиурия (появление гноя в моче), альбуминурия (белок в моче). Последний симптом определяют лабораторным методом при исследовании мочи.
Большое значение для диагностики заболеваний почек имеют функциональные пробы. В качестве примера можно привести пробу, предложенную крупным отечественным клиницинистом Зимницким. С утра у больного собирают каждые 3 ч порции мочи. Учитывают дневной диурез — количество мочи, выделенной с 8 ч утра до 20 ч, и ночной диурез — с 20 ч до 8 ч утра следующего дня. Мочу собирают в 8 стеклянных сосудов. В каждой порции определяют количество и относительную плотность мочи.
В норме ночной диурез должен составлять около 30 % общего диуреза (количество мочи, выделенной за сутки). Количество мочи соответствует приблизительно количеству выпитой за сутки жидкости. Относительная плотность мочи в разных порциях колеблется.
Нарушение этих показателей (монотонная или низкая относительная плотность мочи, преобладание ночного диуреза над дневным и др. ) является следствием заболеваний почек.
Из других симптомов при заболеваниях почек следует отметить повышение артериального давления (гипертония), которое наблюдается при остром и хроническом нефрите, а также изменения зрения. У больных хроническим нефритом вследствие гипертонии вначале наступает спазм сосудов сетчатки глаза, а в дальнейшем развивается склероз сосудов.
Инфекционно-воспалительные заболевания мочевыводящих путей
 Инфекции мочевыводящих путей могут быть специфичными (в основном обусловленными венерическими болезнями — гонореей, трихомониазом и др., которые здесь рассматриваться не будут) и неспецифичными, вызванными микрофлорой кишечника и кожи, реже — микробами, приносимыми в почки с током крови.
Инфекции мочевыводящих путей могут быть специфичными (в основном обусловленными венерическими болезнями — гонореей, трихомониазом и др., которые здесь рассматриваться не будут) и неспецифичными, вызванными микрофлорой кишечника и кожи, реже — микробами, приносимыми в почки с током крови.
Как правило, инфекции имеют восходящий характер. Начинаясь с мочеиспускательного канала (уретрит) или мочевого пузыря (цистит), они поднимаются кверху, захватывая мочеточники и почечные лоханки с вовлечением в процесс воспаления почечной ткани (пиелонефрит). При этом у мужчин возможно инфицирование предстательной железы (простатит). Начальная стадия инфекции чаще всего протекает остро, но при неправильном лечении переходит в хроническую форму.
Проявления циститов и уретритов довольно типичны и выражаются болезненными позывами на мочеиспускание, резью внизу живота и в процессе мочеиспускания. Возможно также повышение температуры, появление мутной мочи с обильным осадком, в котором присутствует множество лейкоцитов и микробных тел. При пиелонефритах отмечаются боли в области почек.
Кристаллы солей и слущенный эпителий служат центрами кристаллизации, способствуя в случае хронического воспаления образованию камней в мочевом пузыре и почечных лоханках. Современная медицина располагает многими химиотерапевтическими препаратами, специально предназначенными для лечения этой патологии, поэтому попытки лечить самостоятельно острые и хронические инфекции мочевыводящих путей только с помощью домашних средств по большей части необоснованны.
Уретриты и циститы
 Уретрит — это заболевание обусловлено воспалительным процессом в стенке мочеиспускательного канала (уретре). По большей части причиной уретрита являются бактерии, вирусы, простейшие микроорганизмы, различные дрожжевые грибки. Иногда он развивается вследствие получения травмы.
Уретрит — это заболевание обусловлено воспалительным процессом в стенке мочеиспускательного канала (уретре). По большей части причиной уретрита являются бактерии, вирусы, простейшие микроорганизмы, различные дрожжевые грибки. Иногда он развивается вследствие получения травмы.
Уретрит может быть первичный, когда воспаление начинается непосредственно с мочеиспускательного канала, и вторичный, когда инфекция проникает в мочеиспускательный канал из другого воспалительного очага. Заболевание имеет острое и хроническое течение, проявляясь болями при мочеиспускании, жжением, зудом в уретре, слизисто-гнойными или гнойными выделениями из мочеиспускательного канала. В иных случаях проявление хронического уретрита выражено незначительно, что во многом затрудняет его диагностику.
Цистит возникает вследствие инфекционно-воспалительного процесса в стенке мочевого пузыря. Он имеет незначительную распространенность и, как правило, основной причиной цистита является воздействие кишечной палочки, стафилококка, стрептококка и некоторых других инфекционных агентов. Следует отметить, что циститом чаще болеют женщины, нежели мужчины. По своему течению заболевание может быть острым и хроническим, при этом к характерным проявлениям острого процесса относят частое и болезненное мочеиспускание, боли в области мочевого пузыря, выделение гноя с мочой. Тогда ; моча бывает мутная из-за большого количества лейкоцитов и слущенного эпителия. В наиболее тяжелых случаях! острого цистита в конце мочеиспускания может появиться несколько капель крови. Температура тела повышается редко, а ее повышение и появление ознобов свидетельствует о наличии пиелонефрита.
При правильно выбранной тактике лечения острый цистит излечивается в течение одной—полутора недель.
Хронический цистит обычно сопутствует таким заболеваниям мочевыделительной системы, как мочекаменная болезнь, аденома предстательной железы, сужение мочеиспускательного канала и другим. В период его обострений отмечаются симптомы, аналогичные острому процессу, а во время ремиссии проявления болезни могут быть скудными или же вовсе отсутствовать.
Лечение острого цистита проводится при соблюдении строгой диеты, исключающей острые и раздражающие блюда, и обильном питье для «промывания» мочевых путей. Но основным моментом лечения хронического цистита прежде всего является устранение причин, поддерживающих воспалительный процесс, а также повышение общей сопротивляемости организма.
Предпочтительнее, чтобы терапией уретритов и циститов занимался специалист-уролог.
Простатит
 Простатитом называется заболевание, обусловленное воспалением предстательной железы. Принято различать две формы простатита — острую и хроническую.
Простатитом называется заболевание, обусловленное воспалением предстательной железы. Принято различать две формы простатита — острую и хроническую.
Острый простатит чаще всего является осложнением воспаления мочеиспускательного канала (уретрита). Инфекция в предстательную железу обычно проникает из мочеиспускательного канала по выводным протокам предстательной железы (при гонорее). Возможно возникновение острого простатита вследствие проникновения инфекции в железу с кровью при общих инфекциях — гриппе, ангине, тифе. К симптомам острого простатита относятся жжение или боли в промежности, учащенные позывы на мочеиспускание, болезненность в конце мочеиспускания, повышение температуры. Лечение заболевания консервативное: сульфаниламидами, антибиотиками, микроплазмой — по назначению врача. При образовании абсцесса предстательной железы показано вскрытие гнойника. Исход, как правило, благоприятный.
Простатит с самого начала может иметь и хроническое течение. Хронический простатит может развиться иногда на почве застоя в железе ее секрета (так называемый застойный простатит) или возникнуть как исход не леченого или плохо леченного острого простатита. Воспалительные изменения при хроническом простатите выражены слабее, чем при острой форме. Симптомы хронического простатита многообразны: чаще всего это зуд и чувство жжения в области промежности, выделения из уретры по утрам, боли в крестце и в паховых областях, учащенное мочеиспускание, вялая струя мочи, выделение слизисто-гнойного секрета из мочеиспускательного канала в конце акта мочеиспускания или дефекации. Иногда проблемы сводятся к недостаточности эрекции и болям при извержении семени. Бывает, что хронический простатит протекает и без симптомов. При лечении хронического простатита широко пользуются антибиотиками, тепловыми процедурами и массажем простаты. Хороший эффект дают диатермия, а также грязелечение.
Аденома предстательной железы
 Аденома предстательной железы (гипертрофия предстательной железы) — это заболевание, связанное с увеличением предстательной железы и встречающееся довольно часто у мужчин старше 50-60 лет. Увеличению подвергается не сама предстательная железа, а так называемые добавочные железы мочеиспускательного канала, из которых развивается доброкачественная опухоль — аденома, оттесняющая предстательную железу. Поскольку аденома предстательной железы встречается в старческом возрасте почти как физиологическое явление, то, очевидно, она напрямую связана с половым увяданием. Предполагается, что ее возникновение вызвано нарушением нормальной функции половых, а возможно, и других желез внутренней секреции и является своего рода выражением климактерического периода у мужчин.
Аденома предстательной железы (гипертрофия предстательной железы) — это заболевание, связанное с увеличением предстательной железы и встречающееся довольно часто у мужчин старше 50-60 лет. Увеличению подвергается не сама предстательная железа, а так называемые добавочные железы мочеиспускательного канала, из которых развивается доброкачественная опухоль — аденома, оттесняющая предстательную железу. Поскольку аденома предстательной железы встречается в старческом возрасте почти как физиологическое явление, то, очевидно, она напрямую связана с половым увяданием. Предполагается, что ее возникновение вызвано нарушением нормальной функции половых, а возможно, и других желез внутренней секреции и является своего рода выражением климактерического периода у мужчин.
Следует отметить то обстоятельство, что аденома предстательной железы проявляется не всегда, а лишь в тех случаях, когда увеличение железы нарушает функцию мочевого пузыря. У таких больных появляются затрудненные и учащенные мочеиспускания, особенно по ночам (1-я стадия болезни). К сожалению, существует неправильное представление, что такие расстройства мочеиспускания являются нормальными для стариков, и поэтому многие не считают нужным своевременно обращаться к врачебной помощи, вследствие чего заболевание осложняется, а лечение затрудняется. На самом деле расстройства мочеиспускания у стариков необязательны, и если они возникают, то служат признаком болезни. В дальнейшем затруднения при мочеиспускании усиливаются (2-я стадия), и больные уже не в состояния полностью опорожнить пузырь, в котором после мочеиспускания остается некоторое количество мочи (остаточная моча). Периодически у больных во 2-й стадии возникают острые полные задержки мочи, требующие врачебного вмешательства — катетеризации. При отсутствии лечения 2-я стадия переходит в 3-ю, что выражается в полной хронической задержке мочи.
Надо иметь в виду, что аденома предстательной железы может сопровождаться рядом осложнений. Наиболее частым из них является инфицирование мочевых путей (мочевого пузыря и почечных лоханок) при катетеризации, даже если последняя сделана при соблюдении строгой стерильности. При возникновении осложнений значительно ухудшается состояние больного, поскольку длительная задержка мочи нарушает также функцию почек и может привести к уремии — отравлению организма мочой. К указанным осложнениям нередко присоединяются и заболевания других органов (сердца, легких, желудочно-кишечного тракта), несомненно, ухудшающие течение заболевания и его исход.
Своевременное обращение к врачу-специалисту (урологу) дает возможность предупредить переход болезни в 3-ю стадию и избежать тяжелых осложнений. Диагноз аденомы предстательной железы ставится на основании осмотра и прощупывания увеличенной железы через прямую кишку. В некоторых случаях требуется цистоскопия — осмотр мочевого пузыря специальным инструментом (цистоскопом) и рентгенологическое исследование.
Лечение может быть консервативным и хирургическим. Консервативное лечение применяется в начальной стадии заболевания, когда нет выраженных расстройств мочеиспускания. Оно заключается в назначении врачом гормональных препаратов, режиме и диете. Запрещаются алкогольные напитки, острая пища, следует избегать простуды и подавления позывов к мочеиспусканию. Хирургическое лечение состоит в удалении аденомы и приводит к полному восстановлению нормального мочеиспускания. Никаких вредных последствий для организма удаление аденомы не вызывает. И более того, функция почек и мочевого пузыря после операции всегда восстанавливается, хотя обычно довольно долго (несколько месяцев) моча содержит гной.
Пиелонефриты
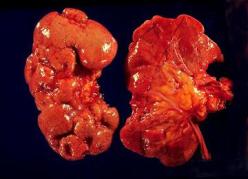 Пиелонефрит — это острое или хроническое заболевание почечных лоханок и паренхимы почек. Непосредственной причиной болезни являются бактерии, которые попадают в почку из различных очагов инфекции либо с током крови, либо по лимфатическим сосудам или слизистой оболочке мочеточников из мочевого пузыря.
Пиелонефрит — это острое или хроническое заболевание почечных лоханок и паренхимы почек. Непосредственной причиной болезни являются бактерии, которые попадают в почку из различных очагов инфекции либо с током крови, либо по лимфатическим сосудам или слизистой оболочке мочеточников из мочевого пузыря.
Различают пиелонефриты первичные и вторичные. К первичным относят бактериальные воспаления, которые возникают вследствие попадания и фиксации бактерий в почке под действием таких неблагоприятных факторов, как переохлаждение, интоксикация, дистрофия и др.
Вторичные пиелонефриты — воспалительные поражения почек обусловлены их врожденными аномалиями строения (поликистоз, гипоплазия и др.) либо заболеваниями, вызывающими нарушение оттока мочи из мочевых путей (мочекаменная болезнь, патологически подвижная почка, гидронефроз и др.).
Острый пиелонефрит или обострение хронического характеризуется болями в поясничной области, повышением температуры тела, учащением и болезненностью мочеиспускания, помутнением или покраснением мочи. Однако следует иметь в виду, что некоторые лекарства и пищевые вещества влияют на окраску мочи. Так, амидопирин окрашивает мочу в розовый цвет, пурген (фенолфталеин) — в малиновый, свекла — в красный, ревень и сенна — в коричневый, а метиленовый синий — в голубой.
Лечение острого или обостренного хронического пиелонефрита следует начинать в стационаре с обязательным соблюдением строгого постельного режима и диеты. Назначения антибактериальных препаратов производятся обязательно с учетом их специфического действия на возбудитель болезни у данного больного.
Острый и хронический пиелонефриты относятся к серьезным заболеваниям человека, протекающим с изменениями в других органах и системах организма.
В 20-30% случаев острый пиелонефрит переходит в хронический, который протекает с периодами ремиссии и обострения. Обострение хронического пиелонефрита лечится аналогично острому процессу.
В фазе ремиссии (затихания) рекомендуется постоянно соблюдать диету, принимать лекарственные травы, а также регулярно проводить санаторно-курортное лечение.
Больным с хроническим пиелонефритом, склонным к частым обострениям, нежелательна работа, связанная с пребыванием на открытом воздухе, сквозняках, в жарких цехах, и контакт с токсическими веществами, поскольку все эти неблагоприятные факторы отрицательно действуют на защитные силы организма и повышают частоту воспаления почечной ткани.
Пиелонефритом чаще заболевают лица с хроническими очагами инфекции, поэтому их санации (устранению) должна отводиться существенная роль. Важным условием профилактики пиелонефрита является снижение контактов с инфекционными больными, особенно во время вспышек гриппа и острых респираторных заболеваний. Также нежелательно переохлаждение, как и перегревание с повышенной потливостью. Противопоказан тяжелый физический труд.
Существенной профилактической мерой возникновения пиелонефрита служит нормальный выход мочи. Иными словами, в почечных канальцах должна соблюдаться определенная скорость ее течения. При замедлении выхода мочи возникают условия для фиксации бактерий и развития воспаления, поэтому не рекомендуется есть «всухомятку», ограничивать себя в супах, компотах, чае или другой жидкости. Для обеспечения нормальных физиологических процессов в почках требуется принимать около 1,5 л жидкости в сутки, а при повышенной потливости, поносе и рвоте — до 2-2,5 л.
Гломерулонефриты
 Микробы могут поражать почки и другим, окольным путем, пробуждая аллергическую настроенность организма и отчасти заложенную наследственность. В результате многократного или длительного контакта с инфекционными факторами, в том числе вирусными, антитела, вырабатываемые в организме для борьбы с микробами, начинают действовать против клеток собственного организма, локализованных главным образом в стенках почечных клубочков (гломерул). В результате в почках развивается воспаление аллергической природы — гломерулонефрит, обостряющееся после каждого инфекционного заболевания любой другой локализации.
Микробы могут поражать почки и другим, окольным путем, пробуждая аллергическую настроенность организма и отчасти заложенную наследственность. В результате многократного или длительного контакта с инфекционными факторами, в том числе вирусными, антитела, вырабатываемые в организме для борьбы с микробами, начинают действовать против клеток собственного организма, локализованных главным образом в стенках почечных клубочков (гломерул). В результате в почках развивается воспаление аллергической природы — гломерулонефрит, обостряющееся после каждого инфекционного заболевания любой другой локализации.
Различают острый и хронический гломерулонефриты, причем последний делится на несколько вариантов: нефротический (отечный), гипертонический (с повышенным артериальным давлением), латентный (с минимальными изменениями) и смешанные формы.
Клинически острый гломерулонефрит характеризуется отеками, повышением артериального давления, лихорадкой, симптомами сердечно-сосудистой недостаточности (одышка, сердцебиение), болями в поясничной области, снижением объема выделяемой мочи, изменениями в анализах мочи и крови.
Такой больной должен быть госпитализирован в специализированный стационар, где ему назначается строгий постельный режим в течение месяца, затем полупостельный режим, назначаются антибактериальные препараты, проводится симптоматическая терапия. Длительность стационарного лечения должна составлять не менее 4-5 недель, затем 2-4 недели — на больничном листе, а общий срок лечения достигает года.
Если в течение года изменения в анализах мочи сохраняются, то это является свидетельством перехода заболевания в хроническую форму. Хронический гломерулонефрит — длительно протекающий иммунно-воспалительный процесс — постепенно приводит к гибели клубочков почек и развитию хронической почечной недостаточности. Различают две фразы — обострения и ремиссии.
В период обострения клиническая картина напоминает острый гломерулонефрит с преобладанием того или иного клинического синдрома (отечного, гипертонического или мочевого). Лечебная тактика в фазе обострения повторяет таковую при остром гломерулонефрите и включает строгий постельный режим, диетотерапию, длительный прием препаратов патогенетического действия, которые необходимы даже в фазе ремиссии.
Хронический гломерулонефрит требует большого терпения. Постельный режим предписывают на период активного процесса даже при легком течении болезни. Но практически всю жизнь надо щадить себя, оберегать от физических и нервных нагрузок, стараться полежать днем 1-1,5 ч, избегать переохлаждения и других неблагоприятных факторов.
Больным хроническим гломерулонефритом запрещаются длительные командировки, ночные дежурства, работа; с токсическими и другими вредными веществами. Высокий уровень артериального давления, признаки хронической почечной недостаточности требуют перевода больного на группу инвалидности с ограничением или запрещением трудовой деятельности.
В целях профилактики острого нефрита нужно своевременно лечить появляющиеся очаги воспаления, в особенности в миндалинах, придаточных полостях носа и органах дыхания. Необходимо тщательно следить за чистотой кожных покровов, соблюдать гигиену полости рта, органов пищеварительной и половой систем.
Профилактикой острого гломерулонефрита является также лечение кишечных инфекций, при этом важное значение имеет пищевой режим. Нельзя злоупотреблять каким-либо одним видом пищи, особенно углеводами, поскольку они повышают аллергическую настроенность организма и тем самым предрасполагают к развитию нефрита.
Хроническая почечная недостаточность
Хроническая почечная недостаточность — сложный симптомокомплекс, характеризующий «самоотравление» организма многочисленными продуктами обмена, которые в норме почки должны выводить. В конечном итоге вследствие гибели почечных структур все заболевания почек могут приводить к хронической почечной недостаточности. Кроме них причинами развития почечной недостаточности могут быть гипертоническая болезнь, сахарный диабет, системные заболевания соединительной ткани и сосудов.
В начальных стадиях она проявляется общей слабостью, недомоганием, тошнотой, переходящей в рвоту, головными болями, нарушением сна. Позже к ним могут присоединяться постоянные боли в сердце, заторможенность, кожный зуд, кровоточивость слизистых оболочек и другие расстройства.
Биохимическое исследование крови устанавливает повышение концентрации продуктов белкового обмена (мочевины, креатинина, мочевой кислоты, индикана и др.), нарушение кислотно-основного обмена с задержкой кислых валентностей (метаболический ацидоз) и водно-электролитного баланса, что приводит вначале к потере основных электролитов с мочой, а затем, при уменьшении мочевыделения, к их задержке.
Хроническая почечная недостаточность сопровождается нарушениями во всех жизненно важных органах, поэтому клинические проявления ее многообразны, а лечение представляет серьезную проблему, требующую определенного опыта, знаний и терпения.
Лечение больных с хронической почечной недостаточностью делится на два основных этапа: первый — консервативная (лекарственная, диетическая) терапия, проводимая на ранних стадиях болезни; второй — заместительная терапия с помощью «искусственной почки» при наступлении терминальной (конечной) стадии. Часть больных последней группы готовят к хирургическому лечению, заключающемуся в трансплантации почки, успешное приживление которой ведет к полной ликвидации признаков интоксикации и даже восстановлению трудовой активности. Однако хирургическое лечение, являясь серьезной нагрузкой для организма, требует сохранения нормальной функции других органов и систем, поэтому основная масса больных с терминальной стадией хронической почечной недостаточности поддерживает жизнь сеансами гемодиализа (то есть очищения крови с помощью «искусственной почки»), которые проводятся 2-3 раза в неделю по 4-6 ч каждый.
Лечение больных в ранней стадии включает в себя следующие задачи: организацию правильного общего режима, коррекцию нарушенного водного баланса и минерального обмена, выравнивание кислотно-основного равновесия, контроль и регулирование артериального давления, предотвращение накопления и удаление из организма токсических продуктов с помощью диеты и лекарственных средств.
Режим больных с хронической почечной недостаточностью — щадящий. Им следует избегать нервного и физического переутомления, переохлаждения, недосыпания. В холодную и сырую погоду необходимо носить шерстяные носки или чулки, теплое нижнее белье. Обувь должна быть теплой и водонепроницаемой. Занятия спортом исключаются. Допустимы лишь легкие варианты утренней гимнастики, преимущественно дыхательного типа.
При появлении симптомов и лабораторных признаков почечной недостаточности, независимо от заболевания почек, больные нуждаются в переводе на работу, не связанную с физическими нагрузками. Им противопоказана работа в ночную смену, на открытом воздухе, особенно в холодное время года, а также в горячих цехах, в душных, плохо проветриваемых помещениях.
Если перевод на щадящий труд невозможен, больных необходимо переводить на инвалидность. При стойкой азотемии (мочевина — выше 15 ммоль/л, креатинин — выше 0,5 ммоль/л) предписывается вторая группа, а при терминальной стадии после начала гемодиализа — первая.
После успешной трансплантации почки больному разрешается выполнять легкую работу, но не ранее чем через год после операции и при условии стабильной функции трансплантата.
В целях профилактики хронической почечной недостаточности все больные с хроническими заболеваниями почек должны находиться на диспансерном учете, цель которого — выявить обострение болезней почек и сопутствующих им заболеваний, обеспечить систематическое комплексное обследование больных для определения стадии хронической почечной недостаточности и назначения соответствующего режима, диеты, медикаментозного лечения, выбора срока направления на гемодиализ и пересадку почки.
Больные с компенсированной стадией хронической почечной недостаточности должны проходить обследование один раз в три месяца и прежде всего сами должны обращать внимание на ранние симптомы хронической почечной недостаточности — утомляемость, слабость, снижение работоспособности. По направлению лечащего врача они должны проводить биохимическое исследование крови для определения в ней электролитов, белка, мочевины, креатинина и других компонентов.
В случае наступления интермиттирующей стадии заболевания обследование должно проводиться раз в месяц, при этом больные нуждаются в периодическом стационарном лечении, проводимом при каждом обострении.
Больные в терминальной стадии хронической почечной недостаточности должны постоянно лечиться в стационаре до начала сеансов гемодиализа, а после адаптации к «искусственной почке» их переводят на амбулаторный режим с посещением отделения гемодиализа 2-3 раза в неделю.



Комментарии